Bandscheibenvorfälle treten bei altersbedingter Osteochondrose aufgrund der Trockenheit und Zerbrechlichkeit des Anulus fibrosus häufiger auf. Aber das ist nur einer der Risikofaktoren. Andere sind:
- Starke Belastung im Lendenwirbelbereich durch Übergewicht.
- Schwäche des Muskelapparates.
- Nachlass.
- Eine sitzende Lebensweise und dadurch eine ständige Kompression der Wirbelstrukturen.
- Vom Rauchen.
- Große körperliche Aktivität.
Laut medizinischer Statistik tritt diese Krankheit bei Männern viel häufiger auf als bei Frauen.
Was sind die häufigsten Ursachen der Krankheit?
- Verletzungen durch Verkehrsunfälle oder Stürze.
- Heben schwerer Gegenstände mit falscher Lastverteilung.
- Skoliose oder Lordose, die in bestimmten Bereichen der Wirbelsäule zu einer erhöhten Belastung führen.
- Hüftgelenksdysplasie.
- Chronische Erkrankungen, einschließlich Tuberkulose der Wirbelsäule, Neoplasmen, Syphilis.
- Stoffwechselstörungen (erblich und erworben).
All diese Faktoren führen dazu, dass sich Knorpel und Knochen der Wirbelsäule abnutzen und schwächen. Und dies ist der Hauptgrund für Zwischenwirbelhernie.
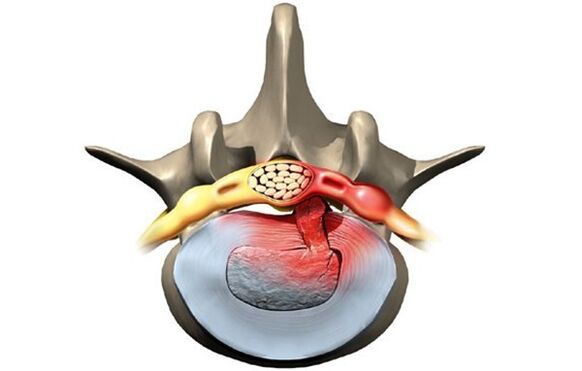
Entwicklungsstadien der Krankheit.
Ohne angemessene Behandlung schreitet die Krankheit fort und der Zustand der geschädigten Bandscheiben verschlechtert sich. Es gibt vier Stadien in der Entwicklung der Krankheit:
- Vorfall. Die Bandscheibe hat sich ziemlich bewegt, nicht mehr als zwei Millimeter. Der Nucleus pulposus ragt nicht über den Wirbelkörper hinaus.
- Lumbale AusbuchtungDer Bandscheibenrand ragt bis zu 1, 5 mm über den Wirbelkörper hinaus, eine Verlagerung des Kerns wird jedoch nicht beobachtet.
- Extrusion. Der Kern ragt über den Wirbelkörper hinaus.
- Entführung. Der Kern fällt praktisch ab und hängt tropfenförmig über dem Wirbel. In diesem Stadium besteht die Gefahr des Faserringrisses und des Flüssigkeitssekretionsverlustes.
Im ersten Stadium der Krankheit macht sich eine Person fast keine Sorgen, manchmal treten Rückenschmerzen auf, die jedoch schnell vergehen. Mit der Entwicklung der Krankheit verschlechtert sich auch der Gesundheitszustand, die Symptome werden schmerzhafter und alarmierender. Wird die Diagnose nicht rechtzeitig gestellt und nicht mit der Behandlung begonnen, sind die Folgen möglich: Lähmungen der Beine und schwere Störungen des Nervensystems.
Wie äußert sich eine lumbosakrale Hernie?
Ein Bandscheibenvorfall kann sich mit folgenden Symptomen äußern:
- Schmerzen im Lendenwirbelbereich.
- Schmerzen beim Gehen, die in die Oberschenkelregion ausstrahlen.
- Taubheitsgefühl der Füße, Finger, Oberflächen des Unterschenkels und des Oberschenkels.
- Schweregefühl in den Beinen.
- Steifigkeit der Bewegung.
Um die Suche nach medizinischer Hilfe nicht zu verzögern, lohnt es sich, sich die Krankheitssymptome genauer anzusehen. Sie lassen sich in drei Gruppen einteilen.
Schmerzsyndrom
Schmerzen bei einer lumbosakralen Wirbelsäulenhernie sind ein Schlüsselsymptom. Bereits im ersten Stadium treten Schmerzen im Bereich der geschädigten Bandscheibe auf, insbesondere nach einer Verletzung. Sie können zunehmen oder abnehmen und dann wieder auftauchen. Häufiger tut die Sakralregion nicht einmal weh, aber sie tut weh, insbesondere bei körperlicher Anstrengung oder längerer sitzender Arbeit. Wenn eine Person auf einer gesunden Seite liegt und das Bein beugt, verschwinden die Schmerzen vollständig. Dieser Zustand kann mehrere Monate andauern.

Mit rechtzeitiger medizinischer Hilfe ist es leicht, das Problem loszuwerden. Verabschieden Sie sich einfach von schlechten Gewohnheiten und führen Sie die von Ihrem Arzt empfohlenen physiotherapeutischen Übungen durch.
Jeden Tag nimmt der betroffene Bereich zu und der Zustand des Bandscheibengewebes wird sich verschlechtern. Der Übergang zum zweiten Grad der Erkrankung wird durch erhöhte Schmerzen angezeigt. Jetzt ist es nicht nur im Sakralbereich zu spüren, sondern bedeckt den gesamten unteren Rücken, strahlt in den Halsbereich, auf jeden Wirbelsäulenmuskel, Gesäß, Oberschenkel, Beine, Füße und Finger. Beschwerden manifestieren sich bei körperlicher Aktivität, auch wenn sie unbedeutend ist - Husten oder Niesen.
Wirbelsyndrom
Erhöhte Schmerzen im zweiten Stadium werden von ständigen Krämpfen der Rückenmuskulatur begleitet. Dies führt zu noch größeren Beschwerden für den Patienten. Er kann sich nicht frei bewegen, den Rücken aufrichten, sich strecken. Der Gang eines solchen Menschen wird unsicher, er lehnt sich immer auf die dem Patienten gegenüberliegende Seite, beugt sich vor.
Aufgrund der mangelnden Bewegungskoordination verschlechtert sich die Lebensqualität des Menschen. Sie können Ihre zugewiesenen Aufgaben bei der Arbeit nicht gut ausführen und aktive Erholung aufgrund ständiger Schmerzen wird unrealistisch.
Wurzelsyndrom
Wenn Ärzte einen Leistenbruch nicht behandeln, führt eine fortschreitende Erkrankung zu einer Kompression der Wirbelsäulenwurzeln, wodurch diese absterben und der Zugang von Blut zu den Geweben der geschädigten Bandscheibe fast unmöglich ist. Charakteristische Symptome schwerer Krankheitsstadien treten auf:
- Schwächung der Beinmuskulatur. Der Patient kann nicht hocken, strecken oder springen. Auch das Treppensteigen fällt ihm schwer.
- Taubheit des betroffenen Bereichs und der umliegenden Bereiche. Die Haut wird taub und blass, es entsteht Gänsehaut und Kribbeln. Die Patienten klagen über Hyperhidrose im betroffenen Bereich und in den Beinen oder umgekehrt über übermäßige Trockenheit der Haut.
- Lumbago. Der Patient leidet an einem Hexenschuss im Lendenbereich mit stechenden, stechenden Schmerzen, die bei jeder Bewegung zunehmen. Unbehandelt führt sie zur Zerstörung der Hüft- und Kniegelenke.
- Eine merkliche Verdünnung des schmerzenden Beins, die zu einer Haltungsasymmetrie führt.
- Veränderung der Beckenorgane. Urologische und gynäkologische Beschwerden werden verschlimmert, Libido verschwindet, Durchfall, Harninkontinenz ist möglich.
In schweren Fällen von Wirbelsäulenhernie besteht die Gefahr von Lähmung, Behinderung und sogar Tod.
Pathologische Diagnose
Wenn eine Person starke Kreuzschmerzen hat, sollte sie einen Termin bei einem Neurologen machen. Sie führen eine Prüfung mit medizinischen Tests durch:
- Identifizierung von Reflexen der Sehnen der unteren Extremitäten.
- Beinheben test.
- Bestimmung von Hitze- oder Kälteempfindlichkeit, Schmerzen und Vibrationen auf der gesamten Oberfläche von Beinen, Oberschenkeln, Gesäß, Bauch und Rücken.
Der Arzt überweist den Patienten dann zu einer MRT- oder CT-Untersuchung der Lendenwirbelsäule. Mit Hilfe von tomographischen Techniken wird ein dreidimensionales Bild des betroffenen Bereichs angefertigt. Es kann verwendet werden, um die Lage und Größe der Hernie, das Stadium der Erkrankung, zu bestimmen.
Wenn das Risiko einer Rückenmarksverletzung besteht, werden auch Elektromyographie, Neurographie und Kontrastmyelographie verordnet. Mit Hilfe dieser Studien wird der Arzt feststellen, ob ein dringender chirurgischer Eingriff erforderlich ist.
Behandlung von Bandscheibenvorfällen
Ein Wirbelbruch wird sowohl konservativ als auch operativ behandelt. Die Wahl der Technik hängt vom Entwicklungsstadium der Krankheit, dem Vorliegen von Begleiterkrankungen und Kontraindikationen ab.
Konservative Therapie
Der therapeutische Kurs zielt in erster Linie darauf ab, Schmerzen zu lindern und den Zustand des Patienten zu lindern.
Welche Arzneimittel kann ein Arzt verschreiben?
- Medikamente, die Schmerzen und Entzündungen lindern. Bei Exazerbation in Form von Injektionen. Wenn akute Schmerzen gelindert werden (in der Regel reichen drei oder vier Tage), werden orale Medikamente mit ähnlicher Wirkung verschrieben.
- Novocain-Blockade mit Zusatz von Kortikosteroiden. Eine ähnliche Methode kann Schmerzen für zwei Wochen am Stück stoppen. Normalerweise wird eine Blockade mit Injektionen in verschiedene Teile der beschädigten Bandscheibe durchgeführt.
- Muskelrelaxantien mit zentraler Wirkung. Sie reduzieren die Muskelaktivität, indem sie schmerzhafte Krämpfe lindern.
- Vitamin- und Mineralstoffkomplexe mit Schwerpunkt auf den Elementen der Gruppe B. Sie lockern die Muskulatur leicht, helfen bei der Regeneration des Gewebes und der Weiterleitung von Nervenimpulsen.
Nach Linderung des Schmerzsyndroms nimmt die Medikamenteneinnahme ab. Die Behandlung der Krankheit erfolgt durch Physiotherapie und Physiotherapie.
Physiotherapeutische Behandlungsmethoden werden auch basierend auf dem Zustand des Patienten ausgewählt. Das könnte sein:
- Behandlung mit Hitze oder Elektroschock.
- Elektrophorese mit entzündungshemmenden Medikamenten.
- Akupunktur und Akupressur.
- Hirudotherapie.
- Hydromassage.
Eine normale Massage ist nur erlaubt, wenn kein Schmerzsyndrom vorliegt. Eine effektivere physiotherapeutische Behandlung ist die manuelle Therapie mit posisometrischer Entspannung.
Ärzte raten rauchenden Patienten dringend, mit dem Rauchen aufzuhören.
Auch Ernährungsanpassungen sind wichtig, insbesondere bei übergewichtigen Patienten. Fettige, salzige Speisen, Süßigkeiten und Alkohol sollten von der Speisekarte ausgeschlossen werden. Eine maßvolle Ernährung mit viel Gemüse und fermentierten Milchprodukten hilft dem Körper, die Behandlung besser zu überstehen und die Pfunde auf dem Rücken zu verlieren.
Operativer Eingriff
Die konservative Behandlung dauert in der Regel etwa zwei Monate. Wenn es nicht zum gewünschten Ergebnis führt, wird die Entscheidung getroffen, die therapeutische Taktik zu ändern oder eine Operation durchzuführen. Letzteres wird bei starken Schmerzen, Gefühlsverlust der Beine, Funktionsstörungen der Beckenorgane verschrieben. Je nach Komplexität der Situation wird die Operation auf folgende Weise durchgeführt:
- Endoskopische Methode. Im betroffenen Bereich werden drei Mikroinzisionen vorgenommen. Eine Kamera wird in eine andere eingefügt, um an den Monitor zu übertragen. Durch die anderen beiden wird die Hernienwulst mit Miniaturinstrumenten entfernt.
- Durch die perkutane Diskektomie-Methode. Der geschädigte Kern wird durch Punktion der Bandscheibe entfernt und durch eine künstliche Substanz ersetzt.
- Durch Laserrekonstruktion. Es wird in Form von Stichen mit einer speziellen Nadel durchgeführt, ohne Gewebe zu sezieren. Die Laserstrahlung erwärmt die Bandscheibenstrukturen und regt die Zellregeneration an und lindert Schmerzen.
In schwierigen Fällen ist die Endoprothese der Bandscheiben möglich, wobei das verletzte Organ durch ein Implantat ersetzt wird.
Nach komplexen chirurgischen Eingriffen ist eine Rehabilitation erforderlich. Die operierte Person muss ein Korsett tragen und kann etwa drei Monate lang nicht sitzen. Die zusätzliche Rehabilitationszeit beinhaltet die Ausübung von therapeutischer Gymnastik und Physiotherapie.
Präventive Techniken
Wie jede andere Erkrankung ist auch ein Bandscheibenvorfall leichter zu verhindern als zu heilen. Was Sie tun müssen, um Ihre Bandscheiben gesund zu halten:
- Berechnen Sie die Belastungen genau, wenn Ihr Job damit zusammenhängt oder wenn Sie ein Profisportler sind.
- Korrektes Körpergewicht (Ihr Index sollte 30 nicht überschreiten).
- Wählen Sie eine gute Matratze, um in der richtigen Position zu schlafen (vorzugsweise auf dem Rücken).
- Nehmen Sie an sanftem Sportunterricht, Schwimmen, Fitness teil.
- Bauen Sie Übungen in Ihre Morgengymnastik ein, um das Rückenmuskelkorsett zu stärken.
- Lege die Zigaretten weg.
- Essen Sie gut.
Wenn es zur Gewohnheit wird, diese Regeln zu befolgen, besteht die Gefahr, dass Sie nur infolge eines Unfalls einen Bandscheibenvorfall bekommen.
Ein Bandscheibenvorfall ist gefährlich mit schwerwiegenden Folgen und die Behandlung fortgeschrittener Fälle ist sehr langwierig. Um Operationen und Komplikationen zu vermeiden, sollten Sie bei Rückenschmerzen einen Neurologen aufsuchen.
Osteochondrose
Der Begriff Osteochondrose selbst leitet sich von zwei Wörtern ab: Osteo – Knochen und Chondrose – Knorpel. Einfach ausgedrückt ist es die Verknöcherung des Knorpels. Obwohl diese Interpretation grundsätzlich falsch ist. Manche gehen in ihrem Wahn sogar noch weiter und vertrauen darauf, dass Osteochondrose die Ablagerung von Salzen in den Gelenken ist. Es ist auch Speisesalz, das angeblich in großen Mengen konsumiert wird.
Pathogenese
In Wirklichkeit läuft alles ein bisschen anders ab. Und härter. Und Kochsalz, wenn es beim Auftreten von Osteochondrose eine Rolle spielt, ist sehr indirekt. Osteochondrose basiert auf Dystrophie und Degeneration des Gelenkknorpels. Dies ist keine eigenständige Erkrankung, sondern ein pathologischer Prozess, der fast überall dort zu beobachten ist, wo Bindeknorpel vorhanden ist.
Dennoch betrifft Osteochondrose im überwältigenden Fall die Wirbelsäule. Warum ist das so? Tatsache ist, dass sich zwischen den Wirbeln eine Art Abstandshalter befindet - Bandscheiben (Bandscheiben). Die physiologische Funktion dieser Bandscheiben besteht darin, die Wirbelkörper abzufedern und vor vorzeitigem Verschleiß durch mechanische Beanspruchung zu schützen. Die Bandscheibe besteht aus einem inneren flüssigen Nucleus pulposus, umgeben von einem Anulus fibrosus und einer oberen und unteren Endplatte.
Die Bandscheibe wird enormen mechanischen Belastungen ausgesetzt, wodurch ihre Strukturen auf zellulärer Ebene dauerhaft geschädigt werden. Beim Menschen sind diese Prozesse zu stark ausgeprägt – das ist unser Lohn für den aufrechten Gang. Um zu verhindern, dass die Platte vollständig "gelöscht" wird, muss sie ständig neu generiert, dh wiederhergestellt werden. Es ist das Gleichgewicht der Schadensregenerationsprozesse, das die normale Struktur der Bandscheibe bestimmt. Interessant ist auch, dass die Versorgung der Bandscheiben mit Blut und Nährstoffen nicht über die im Kindesalter zu groß werdenden Blutgefäße erfolgt, sondern diffus aus dem Knochengewebe der Wirbelkörper. Auch hier die Zahlung für die Fähigkeit, auf zwei Gliedmaßen zu gehen, nicht auf vier.
Dadurch werden die Bandscheiben anatomisch und physiologisch leicht verletzt. Jeder negative Prozess im Körper führt zu einem Ungleichgewicht bei der Regeneration von Schäden und der Entwicklung von Dystrophie und Degeneration der Bandscheiben. Eine strukturell defekte Disk hält der mechanischen Belastung nicht mehr ausreichend stand. Unter übermäßigem Druck der darüber liegenden Wirbel verschieben sich die Bandscheiben in verschiedene Richtungen, meist seitlich und nach hinten. Dieser Vorgang wird als Bandscheibenvorfall bezeichnet.
Auch das Knochengewebe der Wirbel, das seine Knorpelauskleidung verloren hat, erleidet mechanischen Verschleiß. Aufgrund des ständigen Traumas an der Oberfläche der Vorderkante der Wirbelkörper bilden sich pathologische Knochenwucherungen - Osteophyten. Es entwickelt sich eine Spondylose. Durch Degeneration und Dislokation der Bandscheibe verkleinern sich die Zwischenwirbelräume, der Spinalkanal verengt sich und die Wurzeln der Spinalnerven werden an den sogenannten Spinalnerven verletzt. Foraminale Löcher.
Ursachen
Die Ursachen oder ätiologischen Faktoren der Osteochondrose sind vielfältig. Sie können sowohl lokal sein, dh durch die Pathologie der Wirbelsäule selbst als auch allgemeine Störungen auf der Ebene des Organismus verursacht werden. Jede Pathologie, die zu einer Verletzung der Wirbelsäulenstruktur oder zu Stoffwechselstörungen führt, kann als Ursache der Osteochondrose angesehen werden. Diesbezüglich gibt es:
- Veränderungen der Konfiguration der Wirbelsäule (Skoliose, pathologische Lordose oder Kyphose)
- Andere Defekte des Bewegungsapparates: Plattfüße, schmaler Schultergürtel, Beckenanomalien
- Wirbelsäulenverletzung
- Schwache Immunität
- Stoffwechselstörungen: Osteoporose, Fettleibigkeit, Diabetes mellitus, Schilddrüsenerkrankungen.
- Erkrankungen des Herz-Kreislauf-Systems: Arteriosklerose, Bluthochdruck.
- Verdauungsstörungen, die zu einer unzureichenden Aufnahme von Nährstoffen aus dem Magen-Darm-Trakt führen.
- Nachlass.
Es sollte beachtet werden, dass die oben genannten pathologischen Zustände nicht unbedingt zu einer Osteochondrose führen. Dies erfordert eine ständige Exposition gegenüber bestimmten prädisponierenden Faktoren: Unterkühlung, Unterernährung, Bewegungsmangel oder umgekehrt übermäßige körperliche Anstrengung.
Symptome
Osteochondrose selbst ist ein asymptomatischer Prozess. Gleichzeitig sind die Anzeichen einer Degeneration der Bandscheibe vielfältig. Wie ist das? Tatsache ist, dass die klinischen Manifestationen der Osteochondrose auf ihren Komplikationen beruhen: Bandscheibenvorfall, Spondylose, Ischias, Verengung des Wirbelkanals.
Darüber hinaus sind die Symptome je nach vorherrschender Lokalisation des Prozesses in der Hals-, Brust- oder Lendenwirbelsäule sehr variabel. Der letzte Abschnitt ist am stärksten betroffen, da der untere Rücken die maximale körperliche Aktivität ausführt. Anzeichen einer Osteochondrose der lumbosakralen Region:
- Schmerzen (Lumbodynie, Hexenschuss, Ischias)
- Bewegungseinschränkung des unteren Rückens und der unteren Extremitäten (Claudicatio intermittens)
- Hier die Sensibilitätsstörungen vom Parästhesie-Typ: Taubheit, Brennen, Krabbeln
- Pathologische Spannung der Lendenmuskulatur.
- Ohne Behandlung Funktionsstörungen der Beckenorgane.
Eine zervikale Osteochondrose wird seltener beobachtet als eine lumbosakrale. Diese Pathologie ist jedoch auch recht häufig. Neben den typischen Schmerzsymptomen (Nackenschmerzen), Sensibilitäts- und Bewegungseinschränkungen in den oberen Extremitäten hat die zervikale Osteochondrose aufgrund einer schlechten Durchblutung des Gehirns ihre eigenen Besonderheiten. Diese Eigenschaften manifestieren sich:
- Schlaflosigkeit
- Kopfschmerzen, Schwindel
- Periodische Übelkeit
- Allgemeine Schwäche, schnelle Ermüdung.
- Blutdruckschwankungen
- Gelegentlich Zahnschmerzen
- Verhaltensreaktionen in Form von Weinen, Reizbarkeit.
Der Brustbereich mit Osteochondrose ist relativ selten betroffen. Patienten sind in diesem Fall Menschen, die berufsbedingt in einer unbequemen festen Position sitzen müssen: Studenten, Schüler, Programmierer, Büroangestellte. Die Symptome der Osteochondrose sind in diesem Fall wie folgt:
- Schmerzen und Parästhesien in der Brust.
- Dyspnoe
- Gefühl von Herzschlag.
- Bewegungseinschränkung der Brustwirbelsäule.
Diagnose
Aus all dem wird klar, dass Osteochondrose eine Chamäleon-Krankheit ist. Aufgrund der Ähnlichkeit der Anzeichen kann es leicht mit Schlaganfall, Bluthochdruck, Myokardinfarkt, Angina pectoris und neurotischen Störungen verwechselt werden. Um die richtige Diagnose zu stellen, ist daher eine umfassende und komplexe Diagnose erforderlich, um die Symptome und die Behandlung der Osteochondrose richtig zu bestimmen.
Diese Diagnose muss neben der klassischen Befragung und Klärung von Patientenbeschwerden eine ärztliche Untersuchung und spezielle Untersuchungsmethoden beinhalten. Zu diesen Methoden gehören Röntgenaufnahmen der Wirbelsäule, Ultraschall der inneren Organe. In letzter Zeit wurden Computer- und Magnetresonanztomographie erfolgreich verwendet, um Osteochondrose zu diagnostizieren.
Behandlung
Therapeutische Taktiken für Osteochondrose umfassen die Verwendung von:
- Medikamente
- Massage
- Physiotherapieverfahren
- Physikalische Therapie (Bewegungstherapie)
- Manuelle Therapie
- Akupunktur.
Medikamente gegen Osteochondrose zielen in erster Linie darauf ab, Schmerzen zu lindern und entzündliche Prozesse in den Nervenwurzeln zu beseitigen. Zu diesem Zweck werden NSAID-Medikamente verwendet. In verschiedenen Kombinationen werden diese Medikamente häufig in Form von Salben, Injektionen und Tabletten zur Behandlung von Osteochondrose verwendet. Es sollte nicht vergessen werden, dass diese Medikamente eine negative Wirkung auf Leber, Magen und Darm haben. Dadurch können sie Stoffwechselstörungen bei Osteochondrose verschlimmern. Sie lindern die Schmerzen der Blockade gut mit Lokalanästhetika. Die Wirkung dieser Mittel ist zwar nur von kurzer Dauer und beeinflusst in keiner Weise den Verlauf der Osteochondrose insgesamt.
Mit Hilfe von Medikamenten wie Chondroprotektoren, Immunstimulanzien und Vitaminen mit Mineralstoffen ist es möglich, Stoffwechselprozesse lokal und im Körper zu verbessern. Chondroprotektoren werden in Tabletten, Salben und Ampullen verwendet. Unter den Stärkungsmitteln werden Vitamin C, Gruppe B, in Kombination mit Mineralstoffen verwendet. In dieser Hinsicht werden Calciumpräparate am meisten bevorzugt. Tatsächlich liegt der Osteochondrose entgegen mancher irriger Behauptungen kein Überschuss, sondern nur ein Mangel an Kalzium zugrunde.
Nach erfolgreicher Linderung der Exazerbation werden Physiotherapie, Massage und Bewegungstherapie gezeigt. Als physikalische Verfahren kommen Calciumelektrophorese, Hydrocortison-Phonophorese, Amplipulse, Paraffintherapie zum Einsatz. All diese Maßnahmen zielen darauf ab, Schmerzen und Entzündungen in den Nervenwurzeln, Bändern und Muskeln zu beseitigen. Die Massage bei Osteochondrose wird nach der allgemein anerkannten Methode durchgeführt. Die Massagezone wird je nach Lage der Osteochondrose ausgewählt. Die Erweiterung des Bewegungsumfangs wird mit Hilfe der Bewegungstherapie erreicht. In der Exazerbationsphase treten zunächst praktisch keine dynamischen Belastungen auf. Der Patient befindet sich ständig in einer optimalen Körperhaltung. Zu diesem Zeitpunkt ist es wünschenswert, Immobilisierungsvorrichtungen zu verwenden - ein Lendenkorsett, Shants-Hals. Wenn die Exazerbation nachlässt, nehmen das Volumen und die Dauer der Bewegungen während der Bewegungstherapie zu.
In letzter Zeit wurden bei der Behandlung von Osteochondrose nicht-traditionelle Behandlungsmethoden angewendet: Akupunktur, manuelle Therapie, Osteopathie. Akupunktur ist eine Wirkung auf spezielle biologisch aktive Punkte entlang der Wirbelsäule, in den Vorhöfen, an den Händen und an den Füßen. Bei der manuellen Therapie wird die normale Position der Wirbel und Bandscheiben durch manuelles Einwirken der Hände eines Spezialisten wiederhergestellt. Und im Zuge der Osteopathie wird die strukturelle Integrität des Bewegungsapparates durch spezielle Techniken sichergestellt. In Ermangelung der Wirkung konservativer Maßnahmen zur Behandlung von Osteochondrose, anhaltenden Schmerzen, Komplikationen, ist eine Operation indiziert. Die pathologisch verschobene Bandscheibe wird entfernt. Derzeit wird zu diesem Zweck eine Mikrodiskektomie durchgeführt - endoskopische Entfernung einer verlagerten Bandscheibe.



































